VAI TRÒ NỘI SOI MÀNG PHỔI ỐNG MỀM TRONG CHẨN ĐOÁN NGUYÊN NH N TRÀN DỊCH MÀNG PHỔI
VAI TRÒ NỘI SOI MÀNG PHỔI ỐNG MỀM
TRONG CHẨN ĐOÁN NGUYÊN NHÂN
TRÀN DỊCH MÀNG PHỔI
Ts.Bs Vũ Khắc Đại
ĐẠI CƯƠNG
Năm 1910, nội soi màng phổi (NSMP) lần đầu tiên được mô tả bởi Hans Christian Jacobeaus qua 2 trường hợp tràn dịch màng phổi do lao được chẩn đoán bằng phương pháp này. Tuy nhiên, trong suốt 40 năm sau đó, nội soi màng phổi (được gọi là phẫu thuật Jacobeaus) được áp dụng chủ yếu để gỡ dính màng phổi, để bơm hơi màng phổi điều trị lao phổi (phương pháp điều trị lao phổ biến thời bấy giờ) [1].
Đến cuối thập kỷ 1940, cùng với sự xuất hiện của thuốc chống lao, phạm vi áp dụng của NSMP bị thu hẹp lại, chỉ giới hạn trong chẩn đoán các bệnh lý màng phổi [2]. Qua nội soi màng phổi, thủ thuật viên có thể quan sát trực tiếp các tổn thương trong lồng ngực, vì thế mà các bệnh phẩm sinh thiết được thường là chính xác và có chất lượng hơn, giúp ích nhiều cho việc chẩn đoán. Nhưng vì nhược điểm là chỉ có một người có thể quan sát trực tiếp được qua ống soi nên thủ thuật viên phải tự cầm ống soi, hậu quả là các thủ thuật phức tạp không thể tiến hành được. Vì vậy, nội soi màng phổi ống cứng ít được sử dụng dù cho nó có nhiều ưu điểm [3].
Trong thập kỷ 90 của thế kỷ XX, cùng với sự phát triển của khoa học kỹ thuật, sự xuất hiện của hệ thống camera giúp đưa hình ảnh nội soi lên màn hình, mọi người đều quan sát được. Nội soi màng phổi, vì vậy, dần dần trở nên phổ biến trong chẩn đoán và điều trị các bệnh của lồng ngực. Nhiều phẫu thuật mở ngực cổ điển cũng đã bị thay thế bằng những phẫu thuật nội soi với các dụng cụ nội soi thông qua một vài đường mở nhỏ qua thành ngực.
Những năm cuối của thế kỷ XX, tập đoàn Olympus đã chế tạo máy soi màng phổi có phần cán cứng và phần đầu ống mềm (flex - rigid pleuroscopy). Năm 1998 Mc Lean và cộng sự đã là người đầu tiên sử dụng ống soi màng phổi kết hợp với gây tê tại chỗ để soi màng phổi thành công. [4].
Tại Việt Nam, đây là một kỹ thuật mới, được áp dụng lần đầu tiên tại Bệnh viện Phổi Trung ương vào năm 2006.
KỸ THUẬT
Chuẩn bị bệnh nhân
+ Bệnh nhân được giải thích kỹ trước khi tiến hành nội soi khoang màng phổi và làm cam đoan phẫu thuật.
+ Bệnh nhân nhịn ăn ít nhất 6 - 8 giờ trước khi nội soi màng phổi.
Dụng cụ
+ Máy nội soi màng phổi LTF 160 hãng Olympus
Là ống nội soi màng phổi có phần cán cứng, phần đầu ống soi mềm có độ mở ra phía trước 180o và ra phía sau là 120o .Ống soi màng phổi này có một kênh làm việc trong lòng ống giúp cho thủ thuật viên dễ dàng lấy bệnh phẩm qua sinh thiết màng phổi đồng thời có thể hút dịch màng phổi ra ngoài. Ưu điểm so với ống nội soi cứng là ống soi này chỉ cần mở một lỗ ở màng phổi để thực hiện thăm dò khoang màng phổi. Thủ thuật viên không cần phải di chuyển thay đổi vị trí cũng dễ dàng quan sát được toàn bộ khoang màng phổi từ trên đỉnh phổi, thành trước, thành sau lồng ngực đến tận cơ hoành nhờ vào phần đầu ống mềm.

Hình 1: Máy nội soi màng phổi LTF 160, hãng Olympus.

Hình 2: Các bộ phận trên máy nội soi LTF 160
Các bước tiến hành soi màng phổi
* Bước 1:
+ Tư thế bệnh nhân: Nằm nghiêng 90o, nửa lồng ngực cần soi lên trên.
+ Tiền mê: An thần + giảm đau (tĩnh mạch)
+ Gây tê tại chỗ: Dùng lidocain 2% gây tê từng lớp : trong da, dưới da, màng phổi thành.
* Bước 2: Chuẩn bị khoang màng phổi
Đối với bệnh nhân TDMP phải tạo khoang màng phổi bằng cách:
+ Chọc kim catheter 16G vào khoang màng phổi.
Điểm chọc**: giao điểm đường nách giữa và khoang liên sườn thứ 4 - thứ 7.**
+ Rút 200 - 300ml dịch màng phổi
+ Gây tràn khí nhân tạo bằng cách để hở kim và bảo người bệnh hít vào thở ra vài lần.
+ Rút kim ra và mở màng phổi theo vị trí chọc kim.
* Bước 3: Khám khoang màng phổi
+ Luồn ống soi màng phổi qua lỗ mở màng phổi (có Troca nhựa bảo vệ).
+ Quan sát: Màng phổi thành, màng phổi tạng và mặt ngoài trung thất.
+ Sinh thiết tổn thương: chú ý sinh thiết tổ chức bệnh lý phủ ở mặt xương sườn an toàn nhất.
+ Sau khi kết thúc thủ thuật thăm khám điều trị: Rút ống soi đặt 1 ống dẫn lưu nối với máy hút áp lực âm (-20cmH2O).
+ Ống dẫn lưu được rút ra khi phổi nở trở lại và hết khí.
+ Có thể cho bệnh nhân xuất viện khi vết thương lành.
Theo dõi sau NSMP
Các bệnh nhân cần được theo dõi toàn trạng, lượng dịch, màu sắc dịch qua ống thông màng phổi hàng ngày.
Kiểm tra bằng siêu âm hoặc chụp lại phim Xquang phổi chuẩn.
CHỈ ĐỊNH NỘI SOI MÀNG PHỔI
Chỉ sử dụng khi những phương pháp ít xâm nhập hơn như chọc dịch màng phổi xét nghiệm tế bào, xét nghiệm sinh hóa dịch màng phổi không đem lại được kết quả.
Chỉ định trong những trường hợp sau
Tràn dịch màng phổi chưa rõ nguyên nhân
Dịch tiết
Dịch thấm nếu nghi ngờ ung thư
Sinh thiết trực tiếp màng phổi thành chẩn đoán
Viêm mủ màng phổi giai đoạn sớm, TDMP cận viêm phổi
Gây dính màng phổi: TDMP tái phát, TKMP
Khác: sinh thiết phổi, điều trị các bóng khí…
CHỐNG CHỈ ĐỊNH NỘI SOI MÀNG PHỔI
Tuyệt đối:
Viêm mủ màng phổi tiến triển
Dầy dính màng phổi
Nghi ngờ ung thư trung biểu mô tại vị trí mở
Tương đối
Bệnh nhân không thể nằm nghiêng được
Tình trạng tim mạch, huyết động không ổn định
Suy hô hấp
Cơ địa chảy máu, ho không kiểm soát được
BIẾN CHỨNG
Các biến chứng liên quan bao gồm:
lỗ dò khí kéo dài
chảy máu
tràn khí dưới da
sốt hậu phẫu
viêm mủ màng phổi
nhiễm trùng vết mổ
loạn nhịp tim
hạ huyết áp
di căn ung thư ra thành ngực từ u trung biểu mô
tử vong
Biến chứng nguy hiểm chủ yếu của nội soi màng phổi là chẩy máu từ vị trí sinh thiết của mạch gian sườn. Đây là điều vô cùng hiếm thậm chí khi sử dụng các dụng cụ ống cứng và thậm chí còn ít hơn nữa khi sủ dụng các kìm sinh thiết mềm nhỏ. Nguyên nhân chủ yếu là do sinh thiết sâu và rộng hơn với các kìm sinh thiết cứng. Khi chảy máu, ta có thể đốt các mạch máu và mô đang chảy máu bằng các kìm hoặc đầu dò đốt điện đông. Ưu điểm của nội soi màng phổi này hơn các dụng cụ ống cứng là cho phép ta vừa có trường phẫu thuật đốt điện rõ ràng vừa có thể hút dịch, điều này tương tự trong soi phế quản ống mềm.
Tỷ lệ tử vong từ nội soi màng phổi can thiệp với các dụng cụ ống cứng trong khoảng 0,09-0,24% [1].
Nội soi màng phổi ống nửa cứng nửa mềm là một thủ thuật an toàn và hiệu quả trong chẩn đoán và điều trị bệnh lý phổi màng phổi. Theo Wang Z và CS(2008), biến chứng thông thường nhất hay gặp là đau ngực thoáng qua(20/27 bệnh nhân) tại vị trí đặt sond dẫn lưu, một trường hợp tràn khí dưới da, hai trường hợp có sốt hậu phẫu, và không có biến chứng nặng xẩy ra [5]. Theo Prabhu V.G và CS, trong số 68 bệnh nhân được nội soi màng phổi, không có biến chứng nặng, chỉ có 4 bệnh nhân(5,8%) có biến chứng nhẹ như tràn khí dưới da (3 bệnh nhân) và rò khí kéo dài(1 bệnh nhân) [6].
MỘT SỐ KẾT QUẢ NGHIÊN CỨU VỀ NỘI SOI MÀNG PHỔI
Tràn dịch màng phổi chưa rõ nguyên nhân.
Với những trường hợp TDMP không xác định được nguyên nhân bằng các XN dịch màng phổi, tế bào, marker vi khuẩn lao. Các nghiên cứu về độ chính xác của nội soi màng phổi khác nhau từ 60 tới 90%. Một nghiên cứu được thiết kế tốt trên 102 bệnh nhân do Menzies và Charbonneau [7].
Theo dõi trong thời gian 1 tới 2 năm, cho thấy độ nhậy là 91%, độ đặc hiệu 100%, độ chính xác 96%. Boutin và cộng sự tỷ lệ âm tính giả là 15% trong thời gian theo dõi 1 năm [2], Hanssen và cs cho tỷ lệ âm tính giả là 15% trong thời gian theo dõi dài hạn 209 bệnh nhân TDMP dịch tiết ở những bệnh nhân chưa có kết luận chẩn đoán sau khi soi màng phổi [8] .
H.B. Dingley, tiến hành so sánh 2 phương pháp sinh thiết màng phổi qua nội soi và sinh thiết màng phổi mù trên 57 bệnh nhân tràn dịch màng phổi không rõ nguyên nhân, kết quả cho thấy, sinh thiết mù có thể chẩn đoán nguyên nhân được cho 13 bệnh nhân tràn dịch màng phổi, có tới 44 bệnh nhân không chẩn đoán được nguyên nhân. Khi sinh thiết qua nội soi màng phổi, có 43 bệnh nhân chẩn đoán được nguyên nhân, trong đó 13 bệnh nhân chẩn đoán được qua sinh thiết mù nằm trong nhóm chẩn đoán được nguyên nhân qua nội soi. Có 14 bệnh nhân tràn dịch màng phổi không chẩn đoán được nguyên nhân qua sinh thiết màng phổi qua nội soi. Sự khác biệt giữa 2 phương pháp có ý nghĩa thống kê.
Tràn dịch màng phổi ác tính
Nội soi màng phổi là phương pháp hữu hiệu để chẩn đoán và điều trị TDMP ác tính.
Hansen M và cộng sự so sánh kết quả độ nhậy trong chẩn đoán giữ hai phương pháp nội soi màng phổi 95% và sinh thiết MP kín 74% ( p<0,001). Độ chính xác của nội soi màng phổi tương tự ở các dạng khác nhau của TDMP ác tính. Kết quả chung 287 trường hợp là 62% với XN tế bào và 95% bằng nội soi màng phổi. Sự khác biệt giữa tế bào học và NSMP không khác biệt giữa ung thư phổi dạng carcinomas (n=67) 67% và 96%, nguyên phát ngoài màng phổi (n=154) là 62% và 95%, ung thư trung biểu mô màng phổi lan tỏa (n=66) là 58% và 92% . Nguyên nhân gây âm tính giả trong nội soi màng phổi do mảnh sinh thiết không đủ hoặc lấy tại vị trí không đúng tổn thương hoặc thủ thuật viên không đủ kinh nghiệm, do sự dính gây hạn chế tiếp cận khối u [8].
Nội soi màng phổi còn có giá trị trong phân giai đoạn ung thư phổi, ung thư trung biểu mô màng phổi lan tỏa, ung thư di căn. Ở những bệnh nhân ung thư phổi nội soi màng phổi xác định TDMP là ác tính hay do cận ác tính . D.Weissberg và cộng sự nội soi màng phổi ở 45 bệnh nhân ung thư phổi có TDMP thấy rằng: 37 trường hợp có xâm lấn màng phổi, 3 trường hợp bệnh lý trung thất, 5 trường hợp không có bằng chứng do di căn [9] . Canton và cộng sự không tìm thấy bằng chứng xâm lấn màng phổi ở 8/44 bệnh nhân u phổi có TDMP, 6 trường hợp sau đó được mổ, kết quả khẳng định không có tổn thương liên quan màng phổi. Nội soi màng phổi ở bệnh nhân u trung biểu mô lan tỏa giúp xác định chẩn đoán sớm và phân loại mô bệnh học chính xác hơn sinh thiết màng phổi kín do bệnh phẩm lấy được nhiều hơn và chính xác hơn .
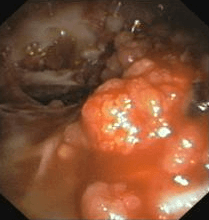
Hình ảnh ung thư màng phổi
Nội soi màng phổi chẩn đoán TDMP do lao
Kết hợp nuôi cấy vi khuẩn lao từ dịch màng phổi và sinh thiết màng phổi kín cho kết quả cao. Một số trường hợp không thể xác định được và phải nội soi màng phổi. Quan sát qua ống soi thường là các nốt trắng nhỏ trên màng phổi thành. Sinh thiết những tổn thương này, kết hợp với nuôi cấy vi khuẩn lao cho tỷ lệ chẩn đoán cao. Trong nghiên cứu so sánh tiến cứu trong 100 trường hợp lao màng phổi có 94% có chẩn đoán mô bệnh học so với 38% bằng sinh thiết mù. Kết hợp mô học và nuôi cấy sinh vật học đạt 99% bằng nội soi màng phổi so với 51% bằng sinh thiết kín và bằng nuôi cấy. Tỷ lệ nuôi cấy vi khuẩn lao dương tính cao gấp hai lần ở sinh thiết MP qua soi và nuôi cấy màng fibrin 78% so với kết hợp nuôi cấy dịch MP và sinh thiết mù 39%.
Tiến cứu 40 trường hợp Nam Phi, nội soi màng phổi đạt hiệu quả 98% so với 80% bằng sinh thiết kim Abrams.
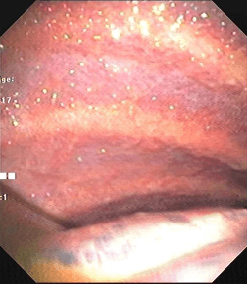
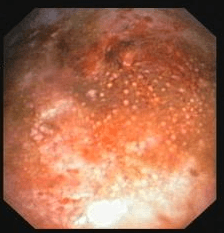
Hình ảnh lao màng phổi
Nội soi màng phổi chẩn đoán TDMP do viêm phổi
Chỉ định ở những trường hợp TDMP do viêm phổi không dẫn lưu bằng chọc hút dịch hoặc đặt sonde dẫn lưu. Nội soi màng phổi giúp phá những khoang, ổ MP giúp cho khoang MP có thể dẫn lưu được hoàn toàn, ống sonde đặt và đạt hiệu quả tối ưu. Ngoài ra nội soi màng phổi giúp quan sát tình trạng dầy màng phổi nhằm cân nhắc các điều trị như bóc vỏ MP. TDMP do viêm phổi dẫn lưu không hoàn toàn được điều trị hiệu quả bằng nội soi màng phổi . Thời gian trung bình cho đặt sonde dẫn lưu ở bệnh nhân không nội soi màng phổi là 3,3 tới 7,1 ngày từ sau đặt sonde so với nội soi màng phổi là 5,3 tới 12,3 ngày. Bệnh nhân nội soi màng phổi có thời gian trung bình nằm viện là 18,4± 6,5 so với người không cần thực hiện thủ thuật là 11,4±3,1 ngày [10].
Kết quả nghiên cứu nội soi màng phổi tại Bệnh viện Phổi Trung ương
Qua nghiên cứu trên 130 bệnh nhân được nội soi màng phổi ống mềm chẩn đoán tại Bệnh viện Phổi Trung ương từ tháng 12 năm 2009 đến tháng 12 năm 2013 nhận thấy:
Kết quả chẩn đoán qua nội soi màng phổi: ung thư: 63,8%, lao: 26,9%, viêm khác ngoài lao: 3,9%, không chẩn đoán được nguyên nhân: 5,4%. Giá trị chẩn đoán chung của nội soi màng phổi ống mềm là 94,6%.
Hiệu quả của nội soi màng phổi sinh thiết lấy bệnh phẩm làm xét nghiệm tìm AFB, bactec, mô học có giá trị chẩn đoán: 11,4%, 77,1%, 80% tương ứng, đặc biệt khi kết hợp mô học +bactec có giá trị chẩn đoán đạt 100%.
Hiệu quả chẩn đoán của nội soi màng phổi ống mềm sinh thiết đối với tràn dịch màng phổi ác tính: độ nhạy, độ đặc hiệu, giá trị dự đoán dương tính, giá trị dự đoán âm tính là: 94,3%, 100%, 100%, 88,9% tương ứng.
KẾT LUẬN:
Nội soi màng phổi ống mềm là một thủ thuật an toàn và hiệu quả trong chẩn đoán và điều trị bệnh lý màng phổi. Có nhiều ưu điểm hơn so với nội soi màng phổi ống cứng: có thể áp dụng rộng rải trong nội khoa, y tế tuyến tỉnh. Tránh gây nhiều tổn thương cho người bệnh, rút ngắn thời gian nằm viện.
TÀI LIỆU THAM KHẢO:
Boutin C, Viallat Jr, Cargnino P, Farisse P (1981). "Thoracoscopy in malignant pleural effusions". Am Rev Respir Dis. 1981 Nov; 124(5): pp 599-592.
Boutin C, Schlesser M, Frenay C, Astoul Ph (1998). "Malignant pleural mesothelioma". Eur Respir J. 1998 October, vol. 12, no. 4: pp 972-981.
Kaufmann M, et al (2007). Diagnostic and therapeutic pleuroscopy. Experience with 127 patients. Chest. 2007 Nov;78(5):732-5.
Mc Lean AN, Bicknell SR, McAlpine LG, Peacock AJ **(**1998). Investigation of pleural effusion: an evaluation of the new Olympus LTF semiflexible thoracofiberscope and comparison with Abram's needle biopsy. Chest(114), 150-153.
Wang Z, Tong Z. H, Li H. J, T. T. Zhao, et al. (2008), "Semi-rigid thoracoscopy for undiagnosed exudative pleural effusions: a comparative study", Chin Med J (Engl), 121(15), 1384-1389.
Prabhu V.G, Narasimhan R (2012), "The role of pleuroscopy in undiagnosed exudative pleural effusion", Lung India, 29(2), 128-130.
Menzies R, Charbonneau M (1991)." Thoracoscopy for the diagnosis of pleural disease". Ann Intern Med 1991;114:271-276.
Hansen M, Faurschou P, Clementsen P (1998). "Medical thoracoscopy, results and complications in 146 patients: a retrospective study". Respir Med. 1998 Feb; 92(2): pp 228-232
D Weissberg, et al (2007). "Pleuroscopy in patients with pleural effusion and pleural masses". The Annals of Thoracic Surgery, Vol 29, 205-208
Rusch VW (1996). “A proposed new international TNM staging system for malignant pleural mesothelioma from the International Mesothelioma Interest Group” Lung Cancer 1996; 15: 1-12.

